Articolo a cura del Dott. Gustavo Petti ( di Cagliari )
Preambolo
Il neo laureato in Odontoiatria ma anche l’Odontoiatra Generico ed il paziente, hanno spesso una grande confusione in tema di parodontologia. Accade così che il neolaureato o l’Odontoiatra esperto, quando si affaccia alla dura ma stimolante quotidianità della professione, conosca alla perfezione "il perché" si debba fare una certa cosa, sappia benissimo"il quando" si debba fare quella cosa... ma spesso abbia dei fortissimi dubbi sul "come" farla.
Scopo di questo piccolo lavoro è proprio quello di dare delle indicazioni semplici ma precise sul "come"!
Volutamente viene usato un linguaggio semplice, piano. Il lettore viene preso quasi per mano e condotto, guidato in questo affascinante e meraviglioso mondo della parodontologia.
Tutto in natura è "forma" ed "armonia", e 1'armonia delle forme rende possibile la "funzione". In particolare, esempio di massima fusione fra forma ed armonia, 1'apparato stomatognatico. Le funzioni dell'"organo bocca" avvengono proprio perche i denti, la gengiva, 1'osso di sostegno, le articolazioni hanno "quella" forma e solo "quella" (Petti 1986). Ritengo utile, quindi,soffermarci un pò sulla morfologia ossea e gengivale come concetto ideale di normalita e di salute perodontale. L'architettura gengivale ideale consiste in margini convessi che abbiano lo spessore in senso vestibolo linguale di almeno un millimetro. In questo modo tra dente e gengiva viene a formarsi una leggera invaginazione o solco, ma la gengiva rimane in stretto contatto con la superficie dello smalto. Le papille hanno forma conico piramidale, riempiono gli spazi interdentali fino ai punti di contatto interprossimali dei denti. Esse presentano (ma non sempre) docce naturali; per il passaggio del cibo durante la masticazione. In corrispondenza di queste docce, sulla superficie esterna dei setti ossei si trovano dei solchi incavati, detti canali di scarico, che assolvono la funzione dello scorrimento del cibo.
I margini convessi, il solco gengivale e le papille interdentali costituiscono la gengiva libera. Tra essa, in senso apicale, e la linea di giunzione mucogengivale, e la gengiva aderente. La linea di giunzione muco gengivale è ben riconoscibile (mettendo per esempio in trazione il labbro inferiore (Fig.1) e separa la gengiva aderente (ad essa coronale) dalla mucosa alveolare (ad essa apicale).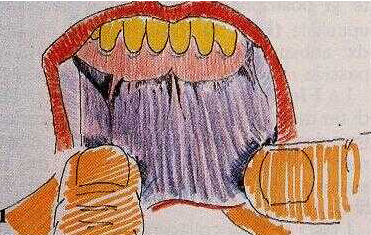 (Fig. 1)
(Fig. 1)
Introduzione
La desinenza –ite, in latino, significa flogosi, ossia infiammazione, per sottolinearne l’etiopatogenesi batterica ed infettiva.
Essa è conosciuta anche col nome "volgare" di Piorrea, dal greco "puòn", marcio, pus e "roé", scorro.
Il termine Piorrea, quindi è il sintomo della Parodontite.
E’ una malattia non ereditaria, ma che ha una familiarità notevole.
Si eredita cioè la predisposizione alla malattia, non la malattia.
Esiste, tuttavia, una Parodontite Ereditaria, che colpisce solo il sesso femminile in età adolescenziale o preadolescenziale ed è caratterizzata dalla presenza di tasche parodontali in assenza di placca batterica e tartaro.
La Parodontite, colpisce il tessuto di sostegno del dente, il Parodonto, (da cui il termine di Parodontite per indicarne l’origine infiammatoria), sempre dal greco "perì", intorno e odòntos , dente, ossia tessuto che sta intorno al dente: Gengiva, Osso, Ligamento Parodontale e Cemento Radicolare..
Come si manifesta
Un concetto essenziale è che non possiamo più considerare il dente e la sua patologia "da solo", il parodonto e la sua patologia "da solo", ma dobbiamo abituarci a considerare il complesso dente-tessuto come un unico organo: parliamo infatti di "unita dentale" che è un organo formato dai denti e dai loro tessuti di sostegno molli e duri; e la cui patologia riconosce un unico fondamentale e predominante agente eziologico:
la Placca Batterica.... Placca Batterica come causa della carie..... Placca Batterica come causa delle parodontopatie.
Esula dallo spirito di "nozioni informative" rivolte a voi pazienti soffermarci sulla placca batterica (Listgarten 1976), sulle affascinanti possibilità microbiologiche (Kornman et Loesche 1982) e immunologiche (Waerhaug 1979) del trattamento e della prevenzione della malattia parodontale.
Ricorderò solo che 1'associazione diretta tra la colonizzazione batterica della superficie dei denti e la conseguente distruzione dell'attacco parodontale al dente, per cause infiammatorie è stata chiaramente e largamente dimostrata.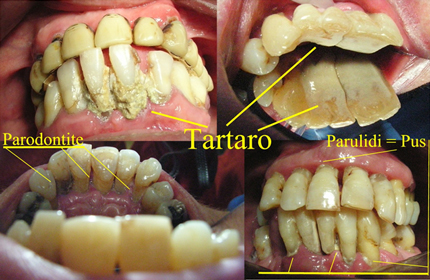 (Fig. 2)
(Fig. 2)
E' stato inoltre dimostrato che la progressione della distruzione progredisce con la velocità di 1/3, 1/5 di mm. all'anno fino alla cresta ossea e poi, dalla cresta ossea in giù la velocità aumenta a circa 1/2 mm 1'anno.
E’ importante sapere che la lunghezza media delle radici dei denti è di 14 mm, tranne i canini, che possono arrivare anche a 30 mm. Questo spiega perché quando si hanno tasche parodontali di 6-7 mm, significa che la patologia inizia ad essere seria perché, praticamente la metà dell’osso è stata distrutta.
E' stato dimostrata una risposta anticorpale umorale, sistemica e/o locale verso microorganismi specifici nelle differenti forme di malattia parodontale (Ebersole 1986) e così per esempio si formano anticorpi sistemici contro 1'A.actinomycetemcomitans nella parodontite giovanile, contro il B.gingivalis nella parodontite rapidamente progressiva del1'adulto, contro il B.intermedius nella parodontite progressiva e così c'è relazione tra anticorpi sistemici, livello anticorpale nei tessuti, infezione e anticorpi locali nel fluido clavicolare (del solco gengivale).
La manifestazione più importante della malattia è la formazione di Tasche Parodontali.
Come si forma una Tasca Parodontale?
La Tasca Parodontale, non è altro che uno scollamento della gengiva dal dente per rottura delle fibre connettivali ed epiteliali che la legano ad esso.
Si apre praticamente un accesso, una "porta" che prima era chiusa e penetrano così i microbi che interagiscono col sistema immunitario, distruggendo osso, gengiva, ligamento parodontale e cemento della radice, in una parola il Parodonto.
La colonizzazione batterica causa prima la formazione di un solco con infiltrazione di neutrofili e mononucleati nell'epitelio giunzionale e causa altresì una vasculite (infiammazioni dei vasi ematici) con perdita di collageno per infiltrazione del tessuto connettivo con formazione di un infiltrato di neutrofili, monociti, macrofagi e linfociti (di natura infiammatoria) e plasmacellule (di natura immunitaria).
In un secondo tempo si ha aumento dello spazio parodontale, notevole perdita di attacco connettivale con migrazione apicale dell'epitelio dento-gengivale e mobilità del dente in progressivo aumento (Lindhe 1984).
(Fig.3). La gengiva aderente ha consistenza compatta, color rosa corallo ed ha una supeficie punteggiata "a buccia di arancio". L'aspetto a buccia d'arancio che ha la gengiva sana è dovuto alla compenetrazione bilaterale dell'epitelio (dall'esterno all'interno) con il connettivo (dall'interno all'esterno). Le zone elevate corrispondono a proiezioni connettivali,le zone depresse a proiezioni epiteliali.
Col progredire della malattia, il riassorbimento osseo è sempre maggiore.
Quando si ha una flogosi di questi tessuti, praticamente questa compenetrazione viene meno per distruzione delle fibre connettivali, e 1'aspetto a buccia d'arancia (Fig. 4), non si ha più: quindi questo è un dato clinico obiettivo importante da ricercare.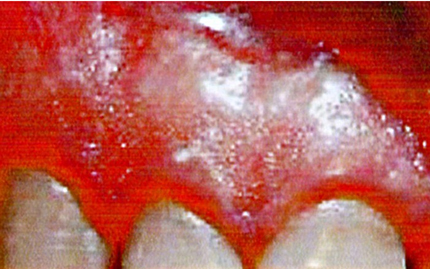
(Fig.4). 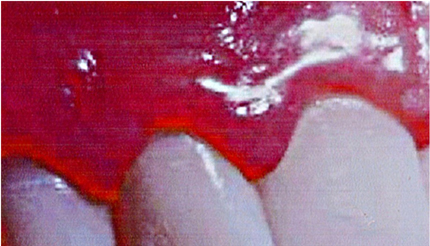
(Fig.5). La gengiva diventa allora violacea, lucida!
Trauma d’Occlusione Secondario
Dobbiamo considerare il dente un trasmettitore di forze, il parodonto una struttura in grado di ricevere e disperdere queste forze.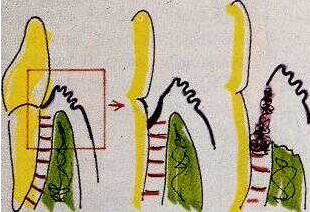
La gengiva diventa allora violacea, lucida! (Fig. 6).Formazione della tasca parodontale per l’interazione batterica-immunologica con distruzione delle fibre connettivali prima ed epiteliali poi e distruzione infine del tessuto osseo.
Con l'aggravarsi del riassorbimento osseo, si ha un aumento del rapporto corona-radice e quindi un aumento dell'azione di leva fisica applicata ai denti anche durante funzioni fisiologiche, come la normale masticazione, che può anche non essere tollerata e portare a quella condizione denominata "trauma di occlusione secondario".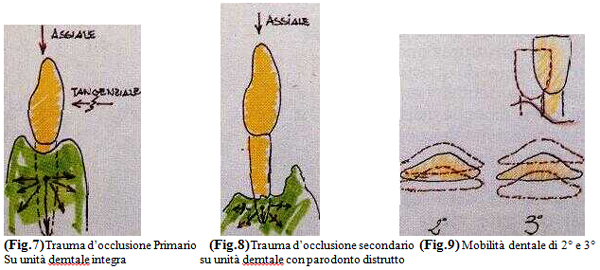
Per trauma di occlusione si intende lo stress creato dalle forze occlusali che provocano traumatismo occlusale (Schluger et All.1985).
Se queste forze sono abnormi e le si esercitano su una "unità dentale" integra, esse sono assorbite senza danno (traumatismo occlusale primario), se queste forze abnormi ma anche solamente fisiologiche, le si esercitano su una "unità dentale" con grave distruzione ossea e conseguente mobilita dentale accentuata, esse non vengono più assorbite (traumatismo occlusale secondario).
Per "saggiare" la mobilità di un dente si usano due strumenti rigidi:
- Classe prima = movimento appena percettibile.
- Classe seconda = movimento inferiore ad un millimetro.
- Classe terza = movimento oltre un millimetro con mobilità della corona anche in direzione verticale.
Questa specificazione è importante perché i pazienti hanno spesso l’errata abitudine di saggiare la mobilità dentale afferrando il dente tra i polpastrelli di pollice ed indice.
Orbene i polpastrelli falsano la sensazione di mobilità del dente che sembra muoversi anche se non si muove.
Diagnosi
La specialità che si occupa di queste patologie è la Parodontologia e lo Specialista è il Dentista Parodontologo.
La tasca parodontale non è visibile, se non ad un occhio esperto che riconosce le trasformazioni spesso impercettibili che ha la gengiva esterna che contorna il dente.
Per diagnosticare la presenza delle tasche parodontali, si deve fare il sondaggio parodontale ed una visita specialistica, molto particolare che consiste in parole semplici in una prima visita con la presa delle misure delle tasche in sei punti di ogni dente in tutti i denti.
Seguita da una preparazione parodontale iniziale in cui si fanno l’ablazione tartaro, il curettage e scaling delle tasche (una sorta di pulizia interna chirurgica),  (Fig.10). Curettage e scaling.
(Fig.10). Curettage e scaling.
I modelli di studio per evidenziare patologie gnatologiche e di recessioni gengivali ed altro , una serie completa di Rx endorali a piccoli gruppi di denti per avere l’immagine più vicina alla realtà possibile (le OPT o OPM, dette Panoramiche, non servono perché deformano l’immagine riportando su un piano un organo, la bocca, che è curva) ed infine da una seconda visita di rivalutazione parodontale in cui si riprendono tutte le misure delle tasche, risondandole per fare, confrontandole con le prime una diagnosi sul tipo di Parodontite ed impostare finalmente un piano terapeutico che è solo Chirurgico!
Preciso infine che i termini Parodontosi e Paradentite, non esistono e sono errati:
Parodontosi ha la desinenza latina -osi che significa processo degenerativo (come per esempio le Artrosi) ed abbiamo invece visto che la desinenza giusta è –ite (che significa appunto infiammazione).
Poi il termine Paradentite è errato, perché si tratta di una malattia che colpisce il Parodonto, paro- quindi Parodontite.
Un po’ di cultura non fa mai male.
Vedremo nel prossimo articolo i principi basilari della Terapia delle Parodontiti.
Bibliografia
Bibliografia Principale
Petti G. (1988) " Piccolo Atlante di Parodontologia".
Manuale di tecnica operativa parodontale edito da
Ellebi s.r.l. v.A.Saffi 7 Milano, 30-41.
Bibliografia Secondaria
Ainamo J & Ainamo A. (1982) - Partial indices as depictors of periodont at disease status and treatment
needs - J. of Dental research 61, abstr., 221.
Ebersole J.L. (1986) - Host Response in Terms of Resistance to Periodonta Breakdown-Nederlandse verenigng
voor Parodnolotie 50th Anniversary Congress 16-18 April '86, Amsterdam, Abstract friday 14.15 pag.35.
Komman K.S. & Loesche W.J. (1982) - Effects of estradiol and progesterone on Bacteroides melaninogenicus
and bacteroides gingivalis - Infection and Immunity, 35, 256-263.
Lindhe J., Nyman S. (1975) - The e f f e c t of plaque control and surgical pocket elimination on the establishment
and maintenance of periodontal helath. A longitudinal study of periodontal therapy in cases of advanced disease -J. of Cl. Period., 2, 67-79.
Lindhe J. (1984) - Patogenesi della malattia parodon tale associata a placca - Parodontologia (textbook),
Capit. 5, Pag. 153-187.
Listgarten M.A. (1976) - Structure of the microbial flora associated with periodontal health and disease in
man. A light and electron microspocic study - J. of Period., 47, 1-18.
Ochsenbein C. (1958) - Rapporti tra architettura ossea e gengivale, J. Cl. Period., 29, 15.
Petti G. (1986) - // trattamento dei difetti ossei nella chirurgia resettiva parodontale - Il Dentista Moderno,
3, 403-411.
Petti G. (1988) " Piccolo Atlante di Parodontologia". Manuale di tecnica operativa parodontale edito da
Ellebi s.r.l. v.A.Saffi 7 Milano, 30-41.
Petti G. (1988) "Immobilizzazione temporanea dei denti parodontopatici". Elle/bi 2.
Petti G. & Deriu P. (1989) " Quadro radiografico di una tasca parodontale prima e dopo impianto con
idrossiapatite microporosa". Rassegna Medica Sarda, vol. XCII, fasc. 3, 1-4.
Schluger s., Youdelis R.A., PAge R.C. - La malattia parodontale (textbook) - Capit. 5, 114-137.
Waerhaug J. (1979) - The infrabony pocket and its realtionship to trauma from occlusion and subgingival
plaque - J. of Period., 50, 355-365.
Continuazione bibliografia Chirurgia Parodontale nuove scoperte biologiciche e tecnologiche
1. Marsh P, Martin M. Oral Microbiology. 4th ed., London, Butterworth- Heinemann,1999.
2. Samaranayake L. Essential microbiology for dentistry. Harcourt Pub. Ltd,
2002.
3. Spratt D. 4.1. Dental plaque and bacterial colonization. In: Medical biofilms. Jass J, Surman S, Walker J, editors, John Wiley and
Sons Ltd, 2003: 176-98.
4. Steele JG, Walls AW, Ayatollahi SM, Murray JJ. Major clinical findings from a dental survey of elderly people in three different English
communities. Br Dent J, 1996; 180: 17-23.
5. Beighton D, Lynch E. Comparison of selected microflora of plaque and underlying carious dentine associated with primary root caries
lesions. Caries Res, 1995; 29: 154-8.
6. Schupbach P, Osterwalder V, Guggenheim B. Human root caries: microbiota of a limited number of root caries lesions. Caries Res,
1996; 30: 52-64.
7. Johnson JL, Moore LV, Kaneko B, Moore WE. Actinomyces georgiae sp. nov., Actinomyces gerencseriae sp. nov., designation of two
genospecies of Actinomyces naeslundii, and inclusion of A. naeslundii serotypes II and III and Actinomyces viscosus serotype II in A. naeslundii genospecies 2. Int J Syst Bacteriol, 1990; 40: 273-86.
8. Brailsford SR, Tregaskis RB, Leftwich HS, Beighton D. The predominant Actinomyces spp. isolated from infected dentin of active
root caries lesions. J Dent Res, 1999; 78: 1525-34.
9. Sansone C, Van Houte J, Joshipura K, Kent R, Margolis HC. The association of mutans streptococci and non-mutans streptococci
capable of acidigenesis at a low pH with dental caries on enamel and root
surfaces. J Dent Res, 1993; 72: 508-16.
10. Murray P, Baron EJ, Jorgensen JH, Pfaller MA, Yolken RH, editors. Manual of clinical microbiology. 8th ed., Washington, D.C.,
American Society for Microbiology Press, vol. 1, 2003.
11. Zaremba ML, Borowski J. Mikrobiologia lekarska. wyd. 3, Warszawa, Wydawnictwo Lekarskie PZWL, 2003.
12. Brailsford SR, Lynch E, Beighton D. The isolation of Actinomyces naeslundii from sound root surfaces and root carious lesions. Caries
Res, 1998; 32: 100-6.
13. Shen S, Samaranayake LP, Yip HK, Dyson JE. Bacterial and yeast flora of root surface caries in elderly ethnic Chinese. Oral Dis, 2002;
8: 207-17.
14. Ellen RP, Banting DW, Fillery ED. Longitudinal microbiological investigation of hospitalized population of older adults with a high
root surface caries risk. J Dent Res, 1985; 64: 1377-81.
15. Brown LR, Billings RJ, Kaster AG. Quantitative comparisons of potentially cariogenic microorganisms cultured from noncarious and
carious root and coronal tooth. Infect Immun, 1986; 51: 765-70.
16. van Houte J, Lopman J, Kent R. The predominant cultivable flora of sound and carious human root surfaces. J Dent Res, 1994; 73:
1727-34.
17. Schupbach P, Osterwalder V, Guggenheim B. Human root caries: microbiota in plaque covering sound carious arrested carious root
surfaces. Caries Res, 1995; 29: 382-95.
18. Rams TE, Feik D, Listgarten MA, Slots J. Peptostreptococcus micros in human periodontitis. Oral Microbiol Immunol, 1992; 7: 1-6.
19. Pietruski JK, Sacha P, Zaremba M, Gołębiewska M, Stokowska
W. Yeast infection in denture stomatitis patients. Part I. Fungal floraassessment. Prot Stom, 1997; 47: 197-202.
20. Petti G. (1989) "La rigenerazione parodontale guidata con la membrana amniotica e la colla di fibrina. Tecnica personale. Prime considerazioni sperimentali ed istologiche sul cane e cliniche sull'uomo"
(Guided periodontal regeneration with an amniotic membrane and fibrin glue. A personal technique. First experimental and histological considerations in the dog and clinical in humans.) S.I.O.C.M.F. Società Italiana di Odontostomatologia e Chirurgia Maxillo Facciale, volume IV° XXII Congresso Nazionale, published by Monduzzi Editore, 619-625.




Dentista Piemonte, Alessandria
Vedi la scheda
Dentista Lombardia, Milano
Vedi la scheda
Dentista Lazio, Roma
Vedi la scheda
Dentista Veneto, Treviso
Vedi la scheda
Dentista Sardegna, Cagliari
Vedi la scheda